摘 要 早期抗体药物是鼠源单克隆抗体,存在免疫原性强、半衰期短等问题。历经数十年的发展,抗体药物从最初的鼠源单抗,逐步发展为人鼠嵌合抗体、人源化抗体及全人源化抗体。通过片段重组、位点修饰、药物偶联等方法,科研人员研发了包括抗体融合蛋白、抗体偶联药物、双特异性抗体、小分子抗体片段等形式多样的抗体药物。抗体药物在恶性肿瘤、自身免疫病、感染性疾病的治疗上发挥重要作用。通过对抗体药物人源化历程,不同类型的抗体结构和特点,以及抗体药物在新型冠状病毒肺炎治疗中的应用进行综述,并对抗体药物的发展前景进行展望,以期为我国抗体药物的研发提供参考。
关键词 抗体药物;人源化;抗体融合蛋白;抗体偶联药物;双特异性抗体;小分子抗体片段;新型冠状病毒肺炎
抗体药国内及全球研发概况
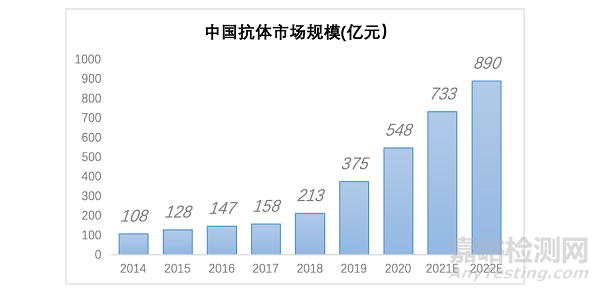
国内抗体药物虽然起步较晚,但近些年国内对抗体药物的需求放量增长,市场迎来飞速发展。据统计,中国2014年抗体药物市场规模为108亿元,2019年增至375亿元(图1)。鉴于抗体药物应用广泛,适用肿瘤、自身免疫性疾病、神经病学及骨质疏松症等不同的治疗领域,预计2022年市场规模将扩大至890亿元。
图1.中国抗体市场规模(亿元)参考来源:中商情报网
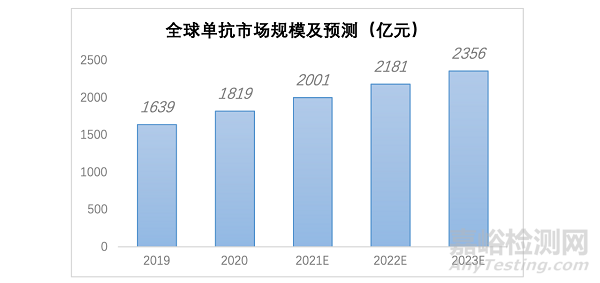
目前抗体药物主要包括单克隆抗体(亦称为裸单克隆抗体)、双特异性抗体及抗体药物偶联物(ADC,亦称为偶联的单克隆抗体)。其中,单克隆抗体是研发最早、研究最为深入的抗体药,具有较高的安全性与有效性。根据弗若斯特沙利文报告,2018年全球单克隆抗体规模占全球生物药和整体医药市场规模分别为 55.3%、11.4%。相较于全球单克隆抗体市场,中国单克隆抗体市场尚处于起步阶段,2018年中国单克隆抗体市场在中国整体医药市场的比重仅约1.0%,远低于全球11.4%的水平(图2)。
图2.全球单抗市场规模及预测(亿元)参考来源:中商情报网
从2017年开始,国家医疗保险制度在单抗药物覆盖面显著扩大,这有利于提高国内未来单抗处方的渗透率。同时,免疫治疗产品如Opdivo、Keytruda等PD-1抑制剂在中国相继获批,也将进一步促进中国单抗市场的扩容。数据显示,预计到2024年,单抗市场将增长到1,580亿元人民币,2019年到2024年的年复合增长率为40.6%。
抗体药物热门靶点
目前抗体药物研发热点是免疫检查点,这也是近年来广为熟知的靶点。肿瘤细胞的免疫逃逸机制主要可归结为三个方面:一是通过改变肿瘤相关抗原的表达水平或者降低MHC I类分子的表达来规避免疫细胞的识别;二是通过释放TGF-β、IL-10等免疫抑制因子形成抑制性的肿瘤微环境;三是通过调节肿瘤细胞表面的共刺激分子水平降低肿瘤致免疫能力,从而有效避免对T细胞的激活。肿瘤免疫治疗(Cancer Immunotherapy)的目的是克服肿瘤细胞的免疫逃逸机制,重建免疫系统对肿瘤细胞的识别和清除。所谓免疫检查点(Immune Checkpoint),即是控制T细胞免疫响应的分子开关,2011年全球首个免疫检查点抗体伊匹单抗(Ipilimumab,anti-CTLA-4)获批上市,正式开启了肿瘤免疫治疗的全新时代。
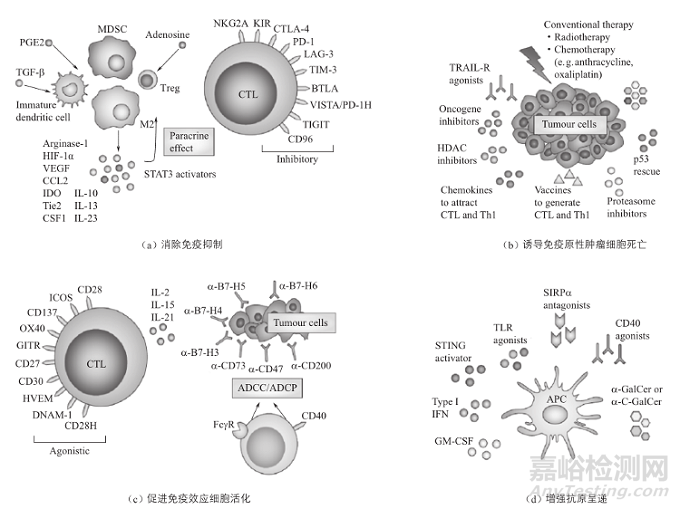
从作用机制来看,肿瘤免疫治疗涉及四大策略(图3):(a)消除免疫抑制,代表性的靶点有CTLA-4、PD-1、LAG-3、TIM-3、TIGIT、CD96等免疫检查点以及VEGF、CSF1、TGF-β、IL-10、IL-34、IL-35、CCL2、FGF等免疫抑制因子及受体,靶向这类分子的抗体均为拮抗型。(b)诱导免疫原性肿瘤细胞死亡(Immunogenic Cancer-Cell Death),一些常规靶向治疗制剂可划归此类。(c)是促进T细胞、巨噬细胞和NK细胞等效应细胞的活化,代表靶点有OX40、GITR、CD28、CD47、CD137、CD200、B7-H3、B7-H4、B7-H5、B7-H6、IL-15R、SIRPα/CD47和KIR等。(d)增强APC细胞的抗原呈递和辅助性,进而激活效应细胞的功能,代表靶点有SIRPα、CD40、STING、TLR等。后两类靶点因功能和作用机制不同,可区分为拮抗剂或激动剂。
图3. 肿瘤免疫治疗的四大策略
参考来源:www.biobusiness.com.cn 生物产业技术
虽然肿瘤免疫治疗在肿瘤治疗中已发展成独立分支,取得巨大成就,但仍有部分技术问题亟待解决。比如需要提高用药标志物的有效率、克服肿瘤微环境的免疫抑制问题。针对该问题的策略是联合应用不同作用机制的免疫治疗靶点抗体或联用其他疗法,通过合理选择靶点能达到协同治疗的效果。另外,能抑制免疫抑制性细胞进入肿瘤内部的创新靶点,CD25、Gr-1、CXCL12/CXCR4、CSF1/CSF1R、TGF-β、IL-10、IL-35 和 EphA3等也是当前研发热点。
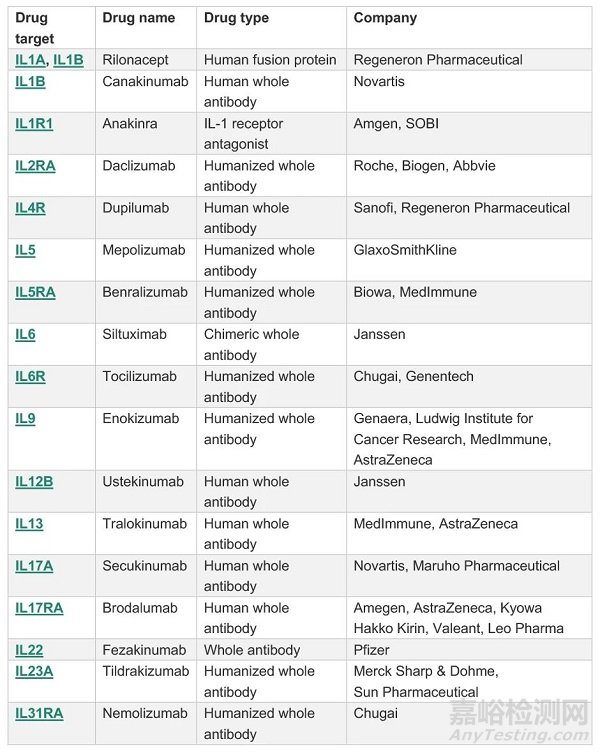
白介素类细胞因子是抗体药另外的重要研发靶点。白介素与多种疾病呈现广泛的复杂关系,表现出“一种疾病与多种白介素分子相关,一种白介素分子与多种疾病相关”的特点,这为以白介素及受体为靶点的药物研发带来巨大挑战。以银屑病为例,已报道的相关白介素成员就有IL-1、IL-8、IL-17、IL-18、IL-19、IL-20、IL-22、IL-23、IL-24等。在白介素抗体研发领域,目前呈现两种趋势,一是进一步加深相关基础领域的研究,开发更多有效靶点,二是研究联合用药及双特异抗体联用的治疗方法,为临床用药提供更多选择。下表为目前已上市或处于研发后期阶段的主要白介素抗体药(表1)。
表1.全球已上市或处于研发后期的白介素抗体药
参考来源:www.sinobiological.com
除了上述热门靶点外,近年来针对PCSK9、CGRP/CGRP受体、β淀粉样蛋白等靶点开展的抗体药研究也如火如荼,多个趋化因子受体(如CCR2、CCR5、CXCR4)的相关抗体初露端倪。同时,针对如TNF-α、VEGF/VEGFR、Her2、CD20等明星靶点的药物研发持续升温,针对病原微生物及其毒素的抗体药物研发也取得巨大进步。
抗体药物热门技术
在热门技术领域,近年来双特异性抗体药物的研发备受瞩目。此外,两种或两种以上单克隆抗体的联合疗法、基于单抗治疗与小分子靶向药物和化疗及ADC组合的疗法也表现亮眼。
双特异性抗体(bispecific antibodies,bsAbs)是采用抗体工程和基因工程技术(或体外偶联)构建的能够特异性结合两种抗原或两个表位的重组抗体/抗体片段。目前应用双特异性抗体技术,能为蛋白复合物连接、分子阻断协同、免疫细胞募集、分子递送工作提供有力的技术支持。双抗药涉及的治疗领域也在不断拓展,包括肿瘤学、自身免疫/炎症性疾病、传染病和心血管疾病等。
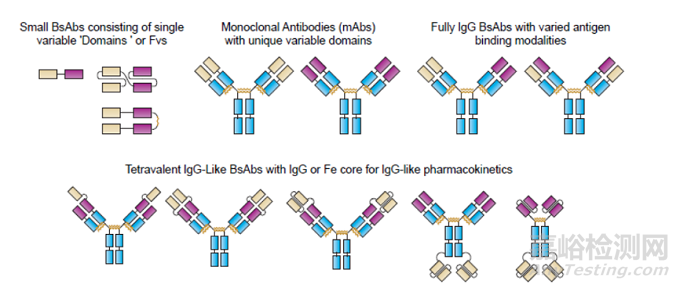
从广义来讲,bsAbs可分为三个主要的结构类别:(1)缺乏Fc域的抗体片段(例如双抗体和串联单链可变片段);(2)抗体片段或替代支架蛋白融合到一个抗体、抗体Fc区或人血清白蛋白,以增强其药代动力学(PK)特性和/或效价;(3)完全的IgG双抗结构,有助于避免非天然抗体产生的免疫原性问题(图4)。
图4.双特异性抗体结构示意
参考来源:Bispecific antibodies in IBD Review
双特异性抗体可设计为能同时作用于两种细胞类型的膜受体,能选择性修改致病性免疫细胞的信号传导路径。以炎症性肠病(IBD)疾病为例,针对IL-23R + /IL-1R + T细胞和与IBD相关的先天淋巴细胞,通过优先结合能表达两种靶蛋白的细胞,能实现目标细胞或活性的高效选择,这种方法也被用于开发MGF010,一种抑制B细胞的双亲和重定向bsAb,能激活自身免疫细胞活性,治疗炎症性疾病。
双特异性抗体的技术瓶颈在于结构调整成药性,包括免疫原性、药代动力学以及分子稳定性,未来技术发展也会从兼顾双抗可制备性、成药性和通用性等三方面入手,解决上述问题的抗体药将具有巨大市场价值和应用价值。
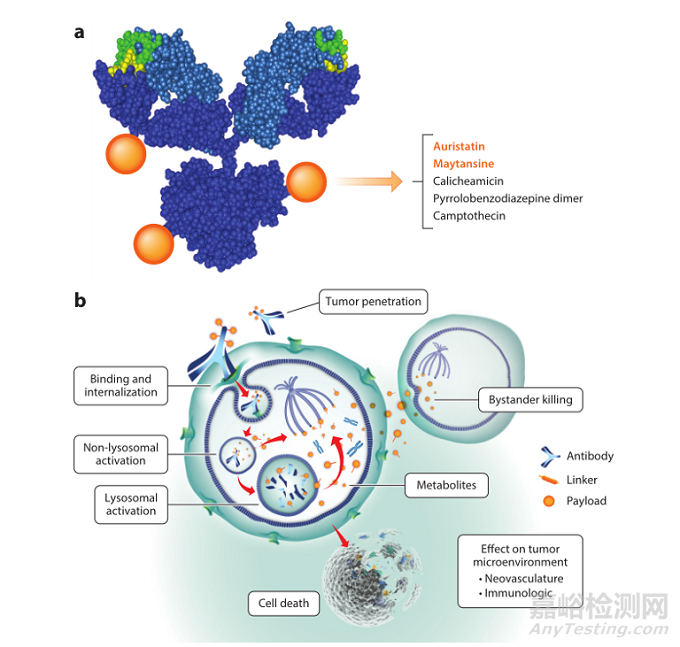
抗体偶联药物(ADC)是当下抗体药研发的又一热点领域。ADC由三部分——抗体、细胞毒性有效载荷和连接的接头组成。其中有效载荷部分必须有皮摩尔范围浓度的细胞毒性效力,以便能杀死肿瘤细胞及组织。目前临床开发中大多数ADC会使用的细胞毒性化合物有耳他汀类或美登素的衍生物,它们是抗有丝分裂微管破坏剂,其他高细胞毒性的化合物有加利车霉素、双霉素、PBD 二聚体、吲哚并苯二氮卓假二聚体等。ADC药物化学结构和作用机制如图5所示。
图5.ADC化学结构(a)及作用机制(b)示意
(说明:a图中IgG1分子与三个细胞毒性载荷(橙色球体)结合,重链和轻链分别为深蓝色和浅蓝色球体。互补决定区域显示黄色为重链,绿色为轻链)
参考来源: Antibody–Drug Conjugates for Cancer Treatment
近年来,ADC药物相关技术的研发工作取得了长足的进步,如非天然氨基酸介导和酶切介导的定点偶联技术、亲水性高且细胞穿透能力低的偶联物、以及多种新形式的可裂解连接物。不仅如此,基于bsAbs抗体以及 PD-L1 抗体的ADC药物也在开发中。
抗体药物发展至今,已成为生物药领域最火热的研究分支之一。相信随着人类对疾病机制研究的不断深入,新的靶点将会不断涌现,也将扩展更多适应症,为更多患者带来福音。
1、单克隆抗体药物的人源化历程
传统的单克隆抗体药物具有完整的抗体结构,包括决定抗体特异性和亲和力的抗原结合片段(fragment of antigen binding, Fab)和诱导抗体依赖的细胞介导的细胞毒性作用(antibody-dependent cell-mediated cytotoxicity,ADCC)、补体依赖的细胞毒性作用(complement dependent cytotoxicity,CDC)的可结晶片段(fragment crystallizable, Fc)。
早期单克隆抗体药物是以莫罗莫那单抗为代表的全鼠源单抗,用于治疗器官移植后的急性排异反应,但由于具有较短的半衰期和较强的免疫原性,易诱发人抗鼠抗体(human anti-mouse antibody, HAMA)反应而被迫退出市场。为了使抗体药物更好地应用于临床,抗体人源化改造的步伐从未停止,经历了鼠源性、人鼠嵌合性、人源化和全人源化4个阶段。
人鼠嵌合抗体通过基因重组技术,保留了鼠源的可变区以保证抗体特异性和亲和力,而恒定区为人源成分以减低免疫原性。目前市场份额较大的人鼠嵌合抗体药物是1997年上市的利妥昔单抗(rituximab-CD20),该抗体药物通过ADCC和CDC杀死肿瘤细胞,适用于非霍奇金淋巴瘤和慢性淋巴细胞白血病。
基于CDR移植技术,人源化抗体将人源化部分提高到95%,仅保留动物来源的部分可变区(即骨架区),进一步降低了免疫原性。代表性药物是1998年批准上市的曲妥珠单抗(trastuzumab-HER2),用于治疗乳腺癌,通过阻断HER2信号通路,抑制肿瘤生长。2008年,我国首个自主研发的人源化抗体药物尼妥珠单抗(nimotuzumab-EGFR)上市,用于鼻咽癌的治疗,打破了国外对抗体药物垄断的局面。
全人源化抗体完全由人类基因编码,显著减低了免疫原性,主要依赖于抗体展示技术和转基因小鼠技术。2002年,经噬菌体展示文库筛选得到的阿达木单抗(adalimumab-TNFα)成为首个经FDA获批上市的全人源化抗体,因其广泛的适应证和连续多年排名第一的销量而有“药王”之称,至今仍具有巨大的发展潜力。
2、 新型抗体药物的类型及特点
随着现代生物技术的发展及对抗体结构和功能认识的不断深入,研究人员通过不同抗体片段的组合、对抗体表面的位点进行修饰、偶联小分子药物或其他化学物质等策略,发展了数量庞大的抗体结构形式,并各有优势。包括抗体融合蛋白(antibody fusion protein)、抗体偶联药物(antibody-drug conjugate, ADC)、双特异性抗体(bispecific antibody, BsAb)、小分子抗体片段等。
2.1 抗体融合蛋白
抗体融合蛋白是指通过DNA重组技术,将目的蛋白基因与抗体片段基因相连并表达的重组蛋白,具有抗体的特性及融合功能蛋白的活性。由于直接由基因编码表达为完整的融合蛋白,其优势在于蛋白与抗体连接稳定,结合均一。根据抗体结构的不同,可以将抗体融合蛋白分为完整抗体融合蛋白和抗体片段融合蛋白,且以Fc融合蛋白最多见。
Fc融合蛋白的抗体Fc段可以通过增大融合蛋白的分子量及FcRn介导的再循环机制延长药物半衰期,提高融合蛋白的稳定性,还可以发挥Fc段特有的细胞毒性作用杀伤肿瘤细胞。另外,Fc段也有助于融合蛋白生产过程中的表达和检测。
研究发现,细胞因子及其受体有治疗疾病的潜能,但受限于治疗窗口较窄,而细胞因子受体与抗体融合组成的重组抗体细胞因子受体融合蛋白能有效解决该问题,目前相关研究多处在临床前或早期临床研究阶段。现已上市且应用广泛的重组抗体细胞因子受体融合蛋白是重组人Ⅱ型肿瘤坏死因子受体-抗体融合蛋白——依那西普(etanercept-TNF),属于Fc融合蛋白,适应证为类风湿性关节炎、银屑病、强直性脊柱炎。另外,各种来源于细菌、病毒的毒素也可以与抗体融合组成抗体融合蛋白,通过干扰细胞的蛋白合成发挥功能。重组免疫毒素也是一类重要的抗体融合蛋白,它是全抗体或抗体片段与蓖麻毒素等生物毒素蛋白的融合蛋白。目前已获批上市的重组免疫毒素有remitoro、lumoxiti、vicineum,主要用于血液系统肿瘤。
2.2 抗体偶联药物
抗体偶联药物是一类由高特异性和亲和力的单克隆抗体、稳定的连接头(linker)、高效的细胞毒性化学药物(cytotoxic chemical agent)三部分组成的靶向生物药剂。通过单克隆抗体的靶向作用特异结合肿瘤细胞,释放细胞毒性药物,杀死肿瘤细胞,从而实现药物的高速靶向运输、精准杀伤肿瘤细胞、减少全身不良反应的目的。
人源IgG1型抗体凭借其较弱的免疫原性、较好的亲和力和特异性、较长的半衰期,能诱发ADCC和CDC的特点而常被应用于ADC。连接头的选择对ADC的效能和安全性有重要影响,需要保证其在循环中的稳定性和到达靶点后有效释放药物,以腙键、肽键或二硫键较常见。常见的细胞毒性药物类型主要有微管蛋白抑制剂和DNA损伤试剂。
但ADC仍存在一些问题有待改进,包括化学偶联的方法导致细胞毒性药物与抗体偶联比例(drug-to-antibody ratio, DAR)不稳定,连接头不稳定导致的脱靶毒性,以及药物释放后扩散杀伤周围正常细胞的旁观者效应。
在临床应用上,FDA已批准的ADC共10个,主要针对血液系统肿瘤和实体瘤,包括白血病、淋巴瘤、乳腺癌、泌尿系统肿瘤等。目前我国已经获批进口的ADC有恩美曲妥珠单抗(trastuzumab emtansine-HER2)和维布妥昔单抗(brentuximab vedotin-CD30),分别针对乳腺癌和淋巴瘤发挥功能。2021年,我国首个自主研发ADC维迪西妥单抗(disitamab vedotin-HER2)上市,用于局部晚期或转移性胃癌。
2.3 双特异性抗体
双特异性抗体是一类可以同时识别和结合两种不同抗原的新型抗体。相比于传统单克隆抗体,双特异性抗体通过诱导细胞相互靠近,增强杀伤作用,还可以结合同一细胞表面不同抗原,减少脱靶效应。
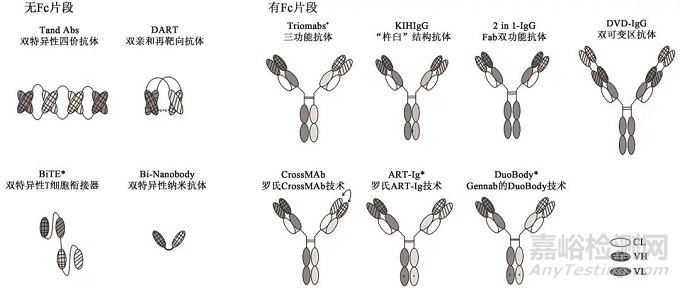
已经上市或在研发的双特异性抗体种类繁多,形式多样(图1)。根据是否含Fc段将双特异性抗体分为两类。一类是含Fc段的双特异性抗体,其与传统抗体结构类似,但两个Fab区可以结合不同抗原,稳定性好、亲和力强、半衰期较长,包括Triomabs、KIHIgG、DVD-IgG、2 in 1-IgG、CrossMAb、DuoBody和ART-IG等。另一类是不含Fc段的双特异性抗体,由Fab或更小的片段构成,具有分子量小、穿透力强、半衰期短等特点,如TandAbs、DART、BiTE、Bi-Nanobody等。
图1 不同形式的双特异性抗体
Fig.1 Different types of bispecific antibodies
注:CL—轻链恒定区(constant light chain),VH—重链可变区(variable heavy chain),VL—轻链可变区(variable light chain),颜色深浅代表抗体来源不同。已经有成功上市产品的双特异性抗体形式用*标注。
已经获批上市的双特异性抗体药物主要通过介导免疫细胞杀伤,促进蛋白形成功能性复合体,干扰信号通路发挥作用。通过双特异性的结合位点使靶细胞(如肿瘤细胞)和免疫细胞(如T细胞)结合,准确定位,激活免疫细胞发挥杀伤作用。2009年上市的卡妥索单抗(catumaxomab-EpCam*CD3)和2014年上市的博纳吐单抗(blinatumomab-CD3*CD19)均通过该机制发挥功能,分别适用于恶性腹水和急性淋巴细胞白血病。2017年上市的艾美赛珠单抗(emicizumab-FIXa*FX)通过促进蛋白形成功能性复合体发挥功能。该抗体可以桥接凝血因子IXa和凝血因子X,促进凝血酶生成,用于A型血友病的常规预防。2021年获批上市的埃万妥单抗(amivantamab-EGFR*c-MET)则通过阻断信号通路和介导免疫细胞杀伤双重抗癌,适用于EGFR突变的非小细胞肺癌。
2.4 小分子抗体片段
小分子抗体片段包括以下几种:抗原结合片段、单链可变区(single-chain fragment variable,scFv)和单域抗体,具有体积小、穿透能力强、特异性强、免疫原性弱、易于基因工程改造和表达生产等特点。其半衰期短、易清除的缺点可以通过结合不同的小分子和肽段适当增加分子大小来弥补,在延长其半衰期的同时,也能够拓宽其功能,增强效能。抗体片段的制备方法包括体外酶消化法、多种表达系统表达以及噬菌体展示技术。其中,大肠杆菌表达系统具有生产成本低、产量高、生产效率高的特点。
1994年,第2个获批上市的抗体药物阿昔单抗(abciximab-GPⅡb/Ⅲa)是由哺乳动物细胞表达重组人鼠嵌合IgG抗体,经木瓜蛋白酶消化获得显著降低其免疫原性的Fab片段,用于治疗克罗恩病及类风湿性关节炎的培塞利珠单抗(certolizumab pegol-TNFα)是来源于大肠杆菌表达系统的人源化F(ab′)2。我国自主研发的美妥昔单抗(metuximab-HAb18G)是鼠源F(ab′)2,偶联碘[131I]用于治疗晚期肝癌。
scFv抗体片段是由抗体重链的可变区(VH)与轻链的可变区(VL)在一段肽链的连接下构成的小分子抗体。如双特异性T细胞衔接器(bispecific T cell engager)类型的双特异性抗体——博纳吐单抗也属于小分子抗体范畴。
单域抗体(single-domain antibody,SdAb)是只包含单一可变区(VH/VL)的抗体。第一个单域抗体是从骆驼科动物体内发现的,又称纳米抗体(nanobody)。单域抗体体积小、穿透能力强、能够结合传统抗体所不能触及的位点,如结合酶的活性中心,进入实体肿瘤内部,穿过血脑屏障,为免疫治疗提供了新的思路。单域抗体稳定性强,可以耐受极端pH、高离子强度、蛋白酶存在、高温等极端情况。2019年,首个单域抗体药物卡拉西单抗(caplacizumab-vWF)获批上市,用于获得性血栓性血小板减少性紫癜的治疗。
3、 抗体药物在新型冠状病毒肺炎治疗中的应用
抗体药物在肿瘤杀伤、自身免疫病治疗、移植后免疫抑制均发挥重要作用,其在感染性疾病,尤其是病毒感染相关疾病的预防和治疗中,也有不可替代的作用。
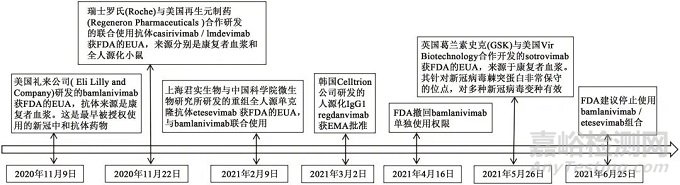
新型冠状病毒肺炎(coronavirus disease 2019, COVID-19,以下简称新冠肺炎)疫情蔓延全球,严重威胁人们的身体健康和生命安全。而新型冠状病毒(SARS-CoV-2,以下简称新冠病毒)中和抗体是人类对抗病毒的有力武器,在疾病的预防和治疗中都发挥了重要作用。目前已经获批使用的新冠病毒中和抗体药物(以下简称新冠抗体药物)共6个(图2),适应证为具有进展至重度或住院高风险的轻、中度COVID-19成年患者。
图2 新冠抗体药物发展时间轴
Fig. 2 Timeline of antibody drug development of COVID-19
注:FDA为美国食品与药品监督管理局(US Food and Drug Administration);EUA为紧急使用授权(emergency use authorization);EMA为欧洲药品管理局(European Medicines Agency)。
新冠抗体药物来源包括:恢复期患者血浆、基因工程重组抗体以及转基因人源化小鼠。由于恢复期患者来源的中和抗体有活性及浓度的差异,难以标准化,来源珍贵,推广困难。利用基因工程技术及转基因人源化小鼠生产抗体则是更好的选择。如利用噬菌体展示技术可以高效、低成本、大批量地生产抗体药物。
不同机构研发的新冠抗体药物靶点为新冠病毒表面刺突蛋白的不同位点。使用单一的抗体药物容易诱导病毒变异和进化,从而对现有的中和抗体产生逃逸[38]。如bamlanivimab单独使用导致的新冠逃逸突变率达10%。为此,科学家们提出了两种解决方案。一是研发针对病毒刺突保守位点的抗体药物,如sotrovimab,其针对的保守位点若突变会影响病毒的功能,但通常保守位点难以接触及开发。另一解决方案为“鸡尾酒疗法”,通过联用针对不同位点的多种抗体来避免逃逸。如抗体药物组合bamlanivimab/etesevimab和casirivimab/imdevimab。但由于病毒变异性较强,bamlanivimab/etesevimab组合在获批近5个月后被FDA建议停止使用。